Summary
- S’engager à améliorer l’équité en santé signifie collecter et stratifier les données pour identifier les inégalités, aider à établir les priorités et piloter les activités d’amélioration.
Le guide de l'IHI intitulé Améliorer l'équité en santé : créer une infrastructure pour soutenir l'équité en santé fournit des exemples de la manière dont les organisations ont construit l'infrastructure pour améliorer l'équité en santé. Chaque stratégie comprend une brève description, les principales mesures recommandées, des exemples de changements spécifiques que les organisations ont testés pour chaque mesure, les défis et les stratégies d'atténuation, les leçons et les outils et ressources supplémentaires. Cet extrait décrit l'une de ces stratégies.
Une stratégie d’amélioration de l’équité en santé nécessite la collecte et la stratification des données pour identifier les inégalités, aider à établir des priorités et piloter des activités d’amélioration. Cette stratégie s’applique aux données numériques de performance pour les processus et les résultats cliniques, l’expérience des patients et la santé publique. Ces données sont généralement résumées dans des tableaux de bord et des fiches de pointage de mesure adaptés aux différents niveaux d’un système de santé. Nous faisons également référence aux données REaL (attributs de race, d’ethnicité et de langue (REaL) liés aux dossiers de données individuels) utilisées pour stratifier les mesures cliniques, celles des patients et celles de santé publique.
Le guide Améliorer l’équité en santé : créer une infrastructure pour soutenir l’équité en santé comprend des exemples de collecte et d’utilisation de données REaL pour améliorer l’équité en santé, principalement axés sur la stratification par données sur la race et l’ethnicité, avec relativement peu d’attention aux données sur la langue. Cependant, les concepts et recommandations en matière de données sont pertinents pour tous les facteurs démographiques qui peuvent être associés aux inégalités en matière de soins, y compris l’orientation sexuelle et l’identité de genre (SOGI). À mesure que les organismes de soins de santé obtiennent et gèrent des données démographiques supplémentaires sur les personnes qu’ils servent, il sera essentiel de stratifier les données selon plusieurs facteurs (par exemple, la race et l’ethnicité et la langue et l’identité de genre).
Pour créer une infrastructure de données, les organisations doivent fournir au personnel une formation et un soutien pour obtenir des données REaL précises ; comprendre pourquoi elles souhaitent stratifier les données selon des facteurs REaL ; caractériser les données REaL manquantes ; et évaluer l'exactitude des données.
Comprendre les bases des données sur les capitaux propres
En 1997, le Bureau de la gestion et du budget des États-Unis (Office of Management and Budget, OMB) a exigé que les agences fédérales et les bénéficiaires de fonds fédéraux rendent compte de la race et de l'origine ethnique. L'OMB a élaboré des catégories normalisées pour la race et l'origine ethnique et, par conséquent, de nombreux organismes de soins de santé ont adopté les catégories de l'OMB. En outre, les catégories de l'OMB pour la race et l'origine ethnique sont incluses dans tous les dossiers médicaux électroniques. Les normes de l'OMB permettent également aux individus de sélectionner plusieurs catégories raciales.
Une publication de 2014 du Health Research and Educational Trust résume les dimensions des données REaL valides :
- Exactitude : Auto-identifié, correctement enregistré, catégorisation cohérente ?
- Exhaustivité : données REaL saisies pour tous les services ? Pourcentage inconnu, autre ou refusé suivi et évalué ?
- Unicité : les patients individuels ne sont-ils représentés qu’une seule fois ?
- Actualité : les données sont-elles mises à jour régulièrement ?
- Cohérence : les données sont-elles cohérentes en interne ? Reflètent-elles la population de patients prise en charge ?
Nous avons exploré plusieurs de ces dimensions dans le cadre de l’initiative Pursuing Equity et les avons développées dans les sections suivantes. [Remarque : au cours de l’initiative Pursuing Equity, huit organisations de soins de santé américaines ont utilisé le cadre de IHI pour les organisations de soins de santé visant à améliorer l’équité en santé afin d’identifier et de tester des changements spécifiques visant à améliorer l’équité en santé.]
Fournir une formation et un soutien au personnel pour obtenir des données REaL précises
Afin de stratifier, caractériser et évaluer les données REaL, les organisations doivent d'abord élaborer un plan de collecte de données. Les organisations Pursuing Equity ont jugé nécessaire de former et d'aider le personnel à interagir régulièrement avec les patients pour collecter les données REaL.
Exemples de changements testés :
- HealthPartners à Bloomington, dans le Minnesota, propose un scénario commun au personnel : « Il est important que nous soyons en mesure d’identifier les problèmes de santé auxquels vous pourriez être exposé en fonction de votre race, de votre origine ethnique ou de votre pays d’origine afin que nous puissions vous fournir les meilleurs soins. Ces informations resteront confidentielles. »
- Le Henry Ford Health System (HFHS) de Détroit, dans le Michigan, met à la disposition de ses patients une brochure intitulée « We Ask Because We Care » (Nous demandons parce que nous nous soucions des patients), disponible en arabe, en espagnol et en anglais. La brochure explique pourquoi le système de santé demande des informations REaL, souligne que toutes les informations sur les patients sont confidentielles et décrit comment ces informations seront utilisées dans le cadre des efforts d’amélioration de la qualité visant à éliminer les disparités dans les soins de santé.
Expliquer les raisons de la stratification des données REaL
Toutes les équipes Pursuing Equity établissent leurs catégories de race et d'ethnicité à partir des catégories OMB et peuvent également inclure des catégories plus détaillées qui se résument aux catégories OMB standard. Les organisations ont diverses raisons de stratifier les indicateurs de performance à l'aide de facteurs REaL.
Les équipes de Pursuing Equity stratifient les données REaL de leurs organisations pour :
- Identifier les inégalités afin de cibler les initiatives d’amélioration de la qualité pour réduire les écarts entre les groupes ;
- Comprendre les caractéristiques démographiques de la communauté servie par l’organisation;
- Satisfaire aux exigences des demandes de subvention et des bailleurs de fonds potentiels ;
- Mieux aligner la composition du personnel de santé avec la communauté desservie;
- Respecter les obligations contractuelles de conformité ;
- Fournir et gérer des services d’interprétation.
Exemple de modifications testées :
- Le Henry Ford Health System utilise les catégories de l'OMB pour stratifier ses données par origine ethnique. Pour mieux servir ses patients, le système de santé recueille des données d'origine détaillées afin de refléter la démographie de la communauté. La figure 2 présente une page de la brochure d'Henry Ford, « We Ask Because We Care ». La question 2 comprend une catégorie pour l'identité arabe ou chaldéenne, car il y a une importante population arabe à Détroit.
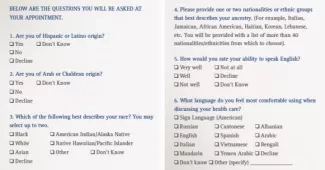
Figure 2. Exemple de collecte de données REaL du Henry Ford Health System
Caractériser les données REaL manquantes
Dans de nombreuses organisations, l'identification et la réduction des données REaL manquantes constituent un projet d'amélioration typique. La segmentation des taux de données REaL manquantes par région ou par centre de soins primaires assigné est une première étape pour déterminer les possibilités d'amélioration. Comme pour d'autres informations fournies par les patients, les données REaL incomplètes sont susceptibles de varier selon le mode de collecte (par exemple, en personne, par courrier, sur le portail des patients). Les organisations Pursuing Equity estiment que les taux de données REaL manquantes sont plus élevés pour les patients en soins ambulatoires que pour les patients hospitalisés.
Les discussions avec les équipes de Pursuing Equity suggèrent que 5 % de patients sans catégorie raciale ou ethnique est un objectif atteignable. Des taux encore plus bas pour les données manquantes sur les préférences linguistiques semblent possibles. À mesure que les taux de données manquantes augmentent au-delà d'un seuil de 5 %, les cliniciens et le personnel peuvent avoir de plus en plus de questions sur la validité des affichages et des analyses de données qui se stratifient selon les facteurs REaL, ce qui peut freiner les efforts d'amélioration.
Dans tous les établissements de santé, certains patients auront des données manquantes pour un ou plusieurs facteurs REaL. Les établissements ayant un faible taux de données REaL manquantes excluent généralement ces patients de l'analyse des données et les affichent avec un risque minimal, autre que la perte de précision des estimations. D'un autre côté, si les données REaL manquantes sont plus fréquentes dans certains groupes que dans d'autres, comme les patients présentant un diagnostic ou une condition spécifique, le simple fait d'ignorer les patients pour lesquels les données REaL sont manquantes peut biaiser les résumés.
Par exemple, que faut-il faire pour mieux comprendre une population de patients diabétiques, en mettant l’accent sur les disparités raciales dans les résultats actuels des tests HbA1c inférieurs à 8,0 ? Si les analystes fournissent des données récapitulatives qui incluent le groupe sans mention de race, les examinateurs peuvent voir par eux-mêmes si une analyse plus approfondie est nécessaire. L’exemple de résumé des données présenté dans le tableau 1 permet à l’examinateur de faire une vérification approximative : si tous les patients sans mention de race étaient affectés à la population noire ou à la population blanche, le message du résumé changerait-il ?
Si le message change, il faudra alors creuser plus profondément avant de tirer des conclusions ou de lancer des interventions.

Tableau 1. Exemple de résumé des données montrant le pourcentage de patients diabétiques ayant déclaré leur origine ethnique
Dans cet exemple, l'affectation des 98 patients diabétiques sans race autodéclarée au groupe noir ou au groupe blanc ne change pas le message selon lequel les patients noirs présentent un taux de contrôle de l'HbA1c inférieur à celui des patients blancs ; les pourcentages rapportés par race, à deux chiffres comme dans le tableau d'origine, ne changent pas quelle que soit la manière dont vous affectez les 98 patients au groupe noir ou au groupe blanc.
Il est également possible d'utiliser des méthodes d'analyse spécifiques pour tenir compte des données manquantes sur la race et l'origine ethnique. Une approche sophistiquée, initialement développée par les analystes de RAND , utilise l'analyse des noms de famille et le géocodage pour imputer la race et l'origine ethnique des patients pour lesquels les informations sont manquantes.
Exemple de modifications testées :
- Depuis trois ans, le Kaiser Foundation Health Plan and Hospitals (Kaiser Permanente) de Californie utilise des données REaL autodéclarées obtenues directement auprès des membres de Kaiser. En janvier 2019, près de 90 % de ses plus de 12 millions de membres disposaient de données sur leur race et leur appartenance ethnique auto-identifiées dans l'entrepôt de données de Kaiser. Certains sous-ensembles de patients présentent un niveau de données REaL manquant proche de 3 %, ce qui permet aux analystes de Kaiser de réduire ou d'éliminer le recours à l'imputation dans les rapports qui stratifient les mesures de performance par race et appartenance ethnique.
Évaluez l'exactitude de vos données REaL
Les bonnes pratiques en matière de données REaL nécessitent l'auto-identification du patient ou de son mandataire, ce qui implique que les choix du patient fourniront les enregistrements les plus précis. Comme pour tout élément de données, les organisations ont besoin d'une assurance qualité des données REaL pour garantir que les catégories REaL indiquées dans les enregistrements de données correspondent exactement aux choix du patient.
Les points de départ de tout programme d’assurance qualité des données sont les suivants :
- Échantillonnage de validation : sélectionnez de manière aléatoire un échantillon de patients pour un entretien ou une interaction supplémentaire afin de vous renseigner sur les catégories REaL et de comparer les informations REaL enregistrées. Consultez vos experts en qualité ou en systèmes d'information pour créer un plan d'échantillonnage et une analyse appropriés qui répondront à vos besoins.
- Observation des patients : Dans quelle mesure les patients comprennent-ils ce qui leur est demandé en ce qui concerne les données REaL ? Commencez avec cinq patients et demandez-leur : « Que pouvons-nous faire pour qu'il soit plus facile de répondre à nos questions sur la race, l'origine ethnique et l'utilisation de la langue ? »
- Observation du personnel : Dans quelle mesure le personnel présente-t-il correctement la demande aux patients de répondre aux choix REaL ? Chaque rencontre ou échange respecte-t-il le protocole de votre organisation ? Cinq observations seulement peuvent indiquer un manque de cohérence dans le suivi d'une procédure ou d'un protocole.
Exemples de changements testés :
- Main Line Health en Pennsylvanie effectue une assurance qualité trimestrielle sur la collecte de données REaL en vérifiant l'enregistrement des patients en personne et par téléphone.
- HealthPartners au Minnesota examine chaque année les taux de collecte de données REaL pour rechercher une détérioration par rapport aux performances de base.
- Partners HealthCare à Boston a mené une étude d'enquête spéciale, parrainée par son Comité pour l'équité et la qualité de la santé, pour évaluer l'exactitude des données REaL. L'étude a porté sur une sélection aléatoire de 1 000 patients, sur plusieurs sites, dont les données REaL étaient consignées dans leurs dossiers. Ces patients ont été contactés par téléphone pour vérifier leurs données REaL, avec un suréchantillonnage des patients de couleur sur plusieurs sites pour tenir compte des taux de non-réponse potentiellement plus élevés de cette population. Les réponses ont été comparées aux champs des dossiers de données du système de santé pour vérifier la qualité des données REaL.
Pour les systèmes de santé qui subissent une fusion ou une acquisition, les catégories de données REaL dans les systèmes d’information existants sont susceptibles de différer ; ces organisations doivent s’attendre à investir du temps et des efforts en personnel pour aligner et potentiellement reconstruire les données des patients dans le système d’information fusionné.
Pour en savoir plus, téléchargez les guides gratuits Améliorer l’équité en santé : Conseils pour les organismes de soins de santé .
